Miało być o czymś innym, lecz w obliczu wojny wiele aspektów w jednej chwili zostaje przewartościowanych, nieistotnych lub wręcz przeciwnie – niezbędnych. Dlatego pomyślałam, że w tym trudnym czasie skupię się na krwi w aspekcie jej przetaczania.
Nieco historii, czyli od jagnięcia do Nobla

Historia transfuzji jest dość długa. I niezwykle ciekawa. Przetoczenia krwi próbowano dokonać już w XVII w. Początkowo od zwierząt, wierząc iż tylko taki zabieg ma szansę powodzenia, gdyż krew innego człowieka – nacechowana ludzkimi wadami (rozwiązłością czy chciwością) nie spełni oczekiwanej funkcji.
I rzeczywiście, w końcu udało się – w 1667 r. krwią jagnięcia uratowano 15-letniego chłopca. Jednak zabieg ten okazał się jednym z nielicznych udanych. Nie znano jeszcze grup krwi i niebezpieczeństwa, jakie niesie za sobą niezgodność grupy krwi dawcy i biorcy. Większość prób, co dziś logiczne, było nieudanych, i dopiero w 1818 r. Jamesa Blundell, angielski położnik, po raz pierwszy wykonał udaną transfuzję krwi ludzkiej.
Przełomu jednak dokonał w 1901 r. Karl Landsteiner, austriacki lekarz, który odkrył grupy krwi, za co w 1930 r. otrzymał Nagrodę Nobla w dziedzinie fizjologii i medycyny. Odkrył on też, że przetoczenie krwi osobie z tą samą grupą krwi nie powoduje aglutynacji, czyli zlepianie się erytrocytów (krwinek czerwonych) pod wpływem przeciwciał zawartych w surowicy. Przyczyniło się do skutecznych transfuzji, bez reakcji obronnej organizmu biorcy, a także pozwoliło na ustalenie zasad bezpiecznego przetaczania krwi.
Ustalenie grup krwi wiąże się oczywiście z odkryciem w 1900 r. antygenów. Landsteiner odkrył antygen A oraz antygen B i na tej podstawie opracował 3 grupy krwi: A, B, 0 (początkowo określaną jako C). Nazwy tych grup określają obecność (lub jej brak) na powierzchni krwinek czerwonych antygenów A oraz B.
W 1902 r. Alfred Decastello i Adrian Struli odkryli, że na powierzchni erytrocytów mogą występować jednocześnie oba antygeny A i B i zdefiniowali jeszcze jedną grupę – AB. Obecne oznaczenia , czyli A, B, AB i 0 do nauki wprowadził Ludwik Hirszfeld oraz Emil von Dungern. Dopiero w 1928 nazewnictwo to przyjął cały świat. Układ ten nazywany jest układem krwi AB0.
Które grupy krwi się przyjaźnią, czyli idealny dawca i idealny biorca

Podstawowym układem krwi jest układ AB0, ale co to oznacza w rzeczywistości? Otóż na podstawie obecności lub braku obecności w błonie erytrocytów specyficznych białek, tzw. antygenów, wyodrębniono 4 grupy krwi.
Każdy człowiek może mieć jedną z poniższych 4 opcji:
– osoba z grupą krwi A, ma w błonie erytrocytów antygenty A, ale jednocześnie ta sama osoba będzie mieć w surowicy krwicprzeciwciała anty-B;
– w przypadku osób z grupą krwi B, w błonie krwinek czerwonych ma antygenty B, a w surowicy krwi przeciwciała anty-A;
– natomiast osoby z grupą krwi 0 nie ma żadnych antygenów w błonie erytrocytów, natomiast w surowicy ma przeciwciała anty-A oraz anty-B;
– a u osób z grupą krwi AB, jest odwrotnie, tzn. osoby te mają zarówno antygeny A jak i B w błonie erytrocytów, a w surowicy nie mają żadnych przeciwciał.
Innym ważnym elementem przy określaniu grupy krwi jest tzw. czynnika Rhesus (Rh). Jest to skrót od Macacus rhesus, gatunku małp, na których prowadzono badania. Został on odkryty i zdefiniowany w 1940 r. przez Karla Landsteinera oraz amerykańskiego hematologa Aleksandra Wienera. Czynnik Rh to antygen, który również może występować na powierzchni erytrocytów. Jeśli jest obecny, mówi się o kategorii Rh+, jeśli go nie ma – Rh-, niemniej czynnik ten obecny jest u większości osób (ok. 85% populacji). Często mówi się o czynniku RhD, czyli określa się obecność antygenu D, z układu Rh. Czynnik ten dziedziczymy po rodzicach. Z kombinacji tych 2 układów grupowych uzyskujemy 8 różnych grup krwi, tak jak na rysunku poniżej:
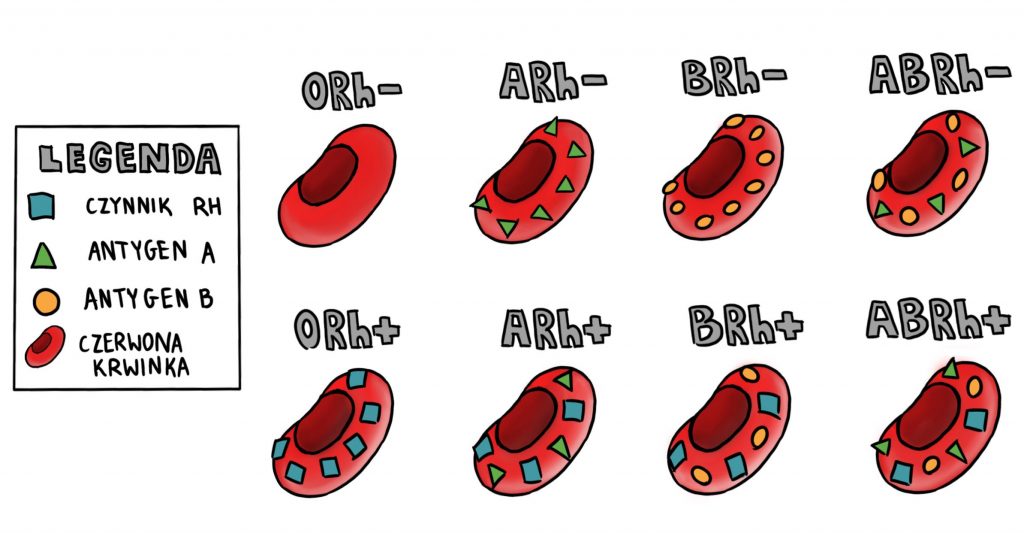
I tu dochodzimy do bardzo ważnego aspektu, czyli kto może być dawcą krwi, a kto biorcą. Osoba z grupą krwi 0 nazywana jest uniwersalnym dawcą, dlatego że erytrocyty pozbawione antygenów mogą być bezpiecznie przekazane innemu człowiekowi, z dowolną grupą krwi.
Uniwersalnym biorcą z kolei będzie osoba z grupą krwi AB, gdyż nie ma on przeciwciał w osoczu krwi i może otrzymać krew o dowolnej grupie. Schematowo wygląda to następująco:
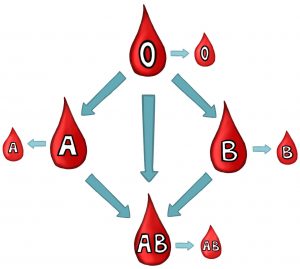
Gdyby doszło do niewłaściwego przetoczenia, np. osobie z grupą krwi B przetoczonoby krew grupy A, w krwi tego człowieka spotkałyby się antygeny B oraz przeciwciała anty-B. Doszłoby do konfliktu krwinek, czyli do wspomnianej wcześniej aglutynacji. Polega ona na zlepianiu się erytrocytów, co może stanowić nawet zagrożenie życia.
Konflikt serologiczny, czyli jak to możliwe, że w łonie mamy może być niebezpiecznie

Znajomość własnego czynnika Rh jest ważna nie tylko w przypadku konieczności przetoczenia krwi, ale również w momencie planowania ciąży. W przypadku niezgodności czynnika Rh między matką a rozwijającym się dzieckiem (które może odziedziczyć ten czynnik po tacie) mówimy o konflikcie serologicznym.
Konflikt powstaje wtedy, gdy grupa krwi matki nie ma antygenu D na powierzchni erytrocytów – mówimy wtedy o czynniku Rh- (ujemnym), a ojciec ma Rh+ (dodatni), czyli w układzie Rh taty występuje antygen D, natomiast dziecko odziedziczy czynnik Rh+ po ojcu. W przypadku pierwszej ciąży może nie mieć to znaczenia, ponieważ krwinki czerwone nie przenikają przez łożysko. Dopiero przy porodzie dochodzi do kontaktu krwi mamy z krwią dziecka. Odmienne Rh zostaje wykryte przez układ immunologiczny matki i wytwarza przeciwciała przeciw antygenowi D. W przypadku kolejnej ciąży, gdy dziecko znów po tacie odziedziczy czynnik Rh+, może stanowić to poważne zagrożenie, prowadzić do wielonarządowych dysfunkcji dziecka, a nawet być zagrożeniem jego życia.
Sytuacja taka stanowi też większe ryzyko dla kolejnej ciąży. Dlatego tak ważna jest diagnostyka i określanie grup krwi już na samym początku ciąży, łącznie z czynnikiem Rh. W przypadku konfliktu serologicznego, zaraz po rozwiązaniu podaje się matce immunoglobuliny anty-D, których zadaniem jest zneutralizowanie antygenu D.
To z kolei ma spowodować brak odpowiedzi ze strony układu immunologicznego matki na potencjalne wykrycie antygenu D, tak by zminimalizować ryzyko powikłań przy kolejnej ciąży. W 1950 roku za wyjaśnienie zjawiska konfliktu serologicznego między matką a płodem do Nagrody Nobla w dziedzinie medycyny nominowany został Ludwik Hirszfeld.
Transfuzja krwi, czyli kilka słów o pożytecznych składnikach krwi
Transfuzja krwi i jej składników potrzebna jest w bardzo wielu przypadkach. Najczęściej kojarzy się nam z koniecznością uzupełnienia jej niedoborów po wypadku. I jest to rzeczywiście prawdą, ale nie jest to jedyna sytuacja, która wymaga przetoczenia krwi lub jej składników.
Przetoczenie potrzebne jest:
– przy zabiegach operacyjnych, by uzupełnić ewentualne straty krwi, związane z procedurami chirurgicznymi,
– w wielu chorobach, o których kilka słów za chwilę,
– przy przeszczepach.
Najczęściej przetoczenia dotyczą:
– koncentratu krwinek czerwonych (KKCz). To w nich znajduje się hemoglobina niezbędna do transportu tlenu w organizmie. Wskazaniami do tego typu przetoczeń są niedokrwistość, ostra utrata krwi (z różnych przyczyn), choroby z przewlekłą niedokrwistością, choroby nowotworowe (najczęściej ma to związek ze stosowanym leczeniem (chemioterapią czy radioterapią), a nie z chorobą podstawową). Po pobraniu od dawcy krwinki czerwone mogą być przechowywane przez 42 dni. Przechowuje się je w temp. +2 do +6◦ C. Przetoczenie KKCz trwa długo, nawet kilka godzin, ale pacjent cały czas jest pod wnikliwą obserwacją personelu medycznego;
– koncentrat krwinek płytkowych (KKP), nazywany skrótowo płytkami krwi. Płytki krwi odgrywają ogromną rolę w procesie krzepnięcia krwi. Gdy jest ich zbyt mało, bardzo łatwo o siniaki, może też dojść do krwawienia z nosa, czy nawet wylewów wewnętrznych. Wskazaniami do podania płytek krwi są małopłytkowość, upośledzenie wytwarzania krwinek płytkowych (np. w wyniku stosowanego leczenia onkologicznego). Po pobraniu, płytki krwi nadają się do przetoczenia przez 5 dni. Przechowywane są w temp. +22◦ C. Przetoczenie płytek trwa bardzo krótko, zazwyczaj zaledwie kilkanaście minut;
– osocze świeże mrożone (FFP – z ang.: Fresh Frozen Plasma). Jest go we krwi najwięcej, bo ok. 55% jej objętości. Ma bardzo ważne zadanie, gdyż zaopatruje komórki w substancje odżywcze, a odprowadza produkty przemiany materii z różnych organów. W tym przypadku wskazaniami do transfuzji są między innymi leczenie zaburzeń układu krzepnięcia, szczególnie u chorych z niedoborem kilku czynników krzepnięcia i jedynie wówczas, gdy niedostępne są odpowiednie produkty osoczowych czynników krzepnięcia. Osocze, zupełnie inaczej niż pozostałe składniki krwi, jest mrożone i przechowywane w temp. poniżej -25°C. Dzięki temu jest odpowiednie do użycia znacznie dłużej, bo nawet 2-3 lata.
Czasem składniki krwi przed podaniem biorcy zostają napromieniowane – obniża to ryzyko niektórych reakcji poprzetoczeniowych. Tak przygotowane produkty prawie zawsze podaje się dzieciom oraz dorosłym w uzasadnionych przypadkach. Transfuzja krwi nie odbywa się obecnie w czasie rzeczywistym, tzn. nie jest przetaczana bezpośrednio od dawcy do biorcy. Dlatego przeogromne znaczenie ma możliwość przechowywania jej. Stało się to możliwe dzięki odkryciu w pierwszej połowie XX w, że szybkiemu krzepnięciu krwi zapobiega cytrynian sodu, przez co można ją było przechowywać nawet do tygodnia, a to z kolei przyczyniło się do powstania banków krwi.
Kto może być dawcą, czyli dobre chęci to nie wszystko

Utarła się opinia, że każdy może być dawcą krwi, ale nie jest tak do końca, bo mimo szczerych chęci nie każdy może nim zostać. Podstawowymi parametrami są wiek (18-65 lat), waga (min. 50 kg) oraz stan zdrowia dawcy. W praktyce jest to pojęcie bardzo szerokie, bo prócz ogólnego samopoczucia dawcy ważnym jest to, by również biorcy nie narazić na utratę zdrowia.
Czasowo z oddawania krwi dyskwalifikują zabiegi chirurgiczne, endoskopowe, niektóre zabiegi diagnostyczne i kosmetyczne (np. tatuaże czy przekłucia różnych części ciała) wykonane do 6 miesięcy wstecz, infekcje oraz przyjmowanie leków.
Istnieją też przeciwwskazania do oddania krwi na stałe. Dotyczy to osób z pewnymi chorobami m.in. układu krążenia, nerwowego, pokarmowego, oddechowego, moczowo-płciowego i nerek, endokrynnego, immunologicznego, jak również choroby krwi, cukrzyca, nowotwory oraz wiele innych. Na pewno, zanim po raz pierwszy oddasz krew, zostanie z Tobą szczegółowo przeprowadzony wywiad, po to by nie narazić zdrowia ani dawcy, ani biorcy. Oprócz stanu ogólnego ważne są też parametry krwi w danym momencie, by dawcy nie pozbawić zbyt dużej ilości składników krwi (np. krwinek czerwonych czy płytek krwi) niezbędnych do prawidłowego funkcjonowania.
Pamiętać jednak trzeba, że transfuzje są bardzo bezpieczną procedurą i zazwyczaj – prawidłowo przeprowadzone – nie prowadzą do wystąpienia reakcji poprzetoczeniowych. Niemniej biorca jest bardzo dokładnie badany przed samym zabiegiem, jak również monitorowany w jego czasie oraz jeszcze przez moment po zakończeniu samej procedury.
Jednorazowo oddaje się 450 ml krwi. Samo pobranie krwi trwa krótko, ale poprzedzone jest dość długim i wnikliwym wywiadem oraz wykonaniem badań pozwalających zakwalifikować dawcę do pobrania krwi lub jej składnika.
Mimo tak niewielkiej ilości pobranej krwi, upłynie kilka tygodni zanim zregeneruje się to, co oddaliśmy. Z tego powodu, oddając pełną krew, trzeba zachować określony odstęp do kolejnego oddania krwi. Mężczyźni mogą oddać krew pełną max. 6 razy w roku (co 8 tygodni), a kobiety – 4 razy w roku. Inną metodą oddania krwi jest separacja automatyczna. Zabieg aferezy polega na pobraniu określonego pojedynczego składnika krwi z krwi pełnej. Tą metodą można pobrać np. płytki krwi lub osocze.
Przede wszystkim bezpieczeństwo, czyli jak pomagać, by nie szkodzić

By transfuzja była bezpieczna, przed każdym przetoczeniem wykonywana jest próba zgodności, składająca się z czterech elementów:
– sprawdzenia grupy krwi biorcy
– sprawdzenia grupy krwi dawcy
– badania przeciwciał odpornościowych u biorcy
– próby krzyżowej, czyli próbnego połączenia erytrocytów dawcy z osoczem biorcy.
Przyjrzyjmy się nieco bliżej ostatniemu elementowi próby zgodności, czyli próbie krzyżowej. Jak już wcześniej ustaliliśmy znamy 2 podstawowe układy grupowe krwi: układ „AB0” oraz układ „Rh”.
Znając parametry grupy krwi dawcy i biorcy (czyli grupę w układzie AB0 oraz czynnik Rh) można by mieć pewność, że krew dawcy połączy się bezproblemowo z krwią biorcy. Okazuje się jednak, że nie jest tak do końca, ponieważ tak naprawdę tych układów jest 38, a na 1 krwince czerwonej może być aż 365 antygenów! Prawda że przeogromna ilość? Nie sposób przeanalizować wszystkie antygeny, dlatego też niezbędna jest próba krzyżowa, która ostatecznie zadecyduje, czy daną krew można bezpiecznie podać biorcy. I rzeczywiście są sytuacje, w których dane dwie jednostki nie pasują do siebie, dochodzi do aglutynacji (którą opisałam wyżej) i trzeba szukać innego dawcy.
Krew potrzebna jest zawsze, jednak najczęściej jej niedobory występują w okresie wakacyjnym. Wpływają na to dwa aspekty. Po pierwsze, zwiększona ilość wypadków, a po drugie – sami dawcy częściej wyjeżdżają na wakacje. Czyli zwykła ekonomia, tj. popyt (zapotrzebowanie na krew i jej składniki w szpitalach) jest większy niż podaż (oddana honorowo krew i jej składniki).
Z praktycznego punktu widzenia, najbardziej przydatną grupą krwi jest 0 RhD-, ponieważ grupę 0 można przekazać biorcy o dowolnej innej grupie, natomiast brak antygenu D w panelu Rh również nie wpłynie na potencjalną niepożądaną odpowiedź ze strony układu immunologicznego biorcy. Niemniej każda grupa krwi i w każdej ilości jest na wagę złota. Krwi nie da się zastąpić sztucznym produktem. I mimo badań laboratoryjnych, w ramach których podejmuj się próby produkcji krwi, nadal nie udało się skonstruować preparatu, który mógłby skutecznie zastąpić krew ludzką.
Informacji czy i jakiej krwi brakuje szukajmy w rzetelnych źródłach, np. na stronie Regionalnego Centrum Krwiodawstwa i Krwiolecznictwa we Wrocławiu, gdzie podawane są aktualne informacje jakie są stany krwi w poszczególnych grupach krwi, obrazowane w postaci kropelek krwi. Znajdują się tu również informacje o ekipach wyjazdowych, czyli pobieraniu krwi w innych miejscach niż główna siedziba Regionalnego Centrum Krwiodawstwa i Krwiolecznictwa we Wrocławiu. Warto śledzić te informacje.
Pamiętajmy, że nie można krwi oddać dla konkretnej osoby, mimo że czasem w sieci pojawiają się takie apele. Krwiodawstwo jest honorowe i dobrowolne, a krew przeznaczona dla każdego, kto jej w danym momencie potrzebuje.
A na koniec dwie ciekawostki…
… CZY WIESZ, ŻE u dzieci określa się grupę krwi ok. 2 lata po urodzeniu? Co prawda grupa definiuje się już w łonie matki, ale antygeny tworzą się jeszcze przez kilkanaście miesięcy po urodzeniu, osiągając pełną ekspresję dopiero około 2. roku życia małego człowieka.
… CZY WIESZ TEŻ, ŻE bardzo sporadycznie, ale istnieją wskazania, w których krew przetacza się płodowi? Wskazaniami takimi mogą być choroba hemolityczna płodu, niedokrwistość czy skrwawienie płodu. Jest to zabieg inwazyjny, a zatem musi być przeprowadzany w wysoce specjalistycznych placówkach. Płód może też potrzebować dodatkowych płytek krwi (wrodzona małopłytkowość, która zagraża wylewem śródczaszkowym). Krew, lub jej składniki, musi mieć określone parametry, a procedurę tę przeprowadza się najpóźniej jak to możliwe (najlepiej nie wcześniej niż w 20. tygodniu ciąży), jednak nie później niż w 36. W takich sytuacjach ciąża zostaje zakończona około 37. tygodnia, kiedy uznana jest za donoszoną, a noworodek może być poddany odpowiednim procedurom już poza łonem mamy.
Na dziś to już wszystko, jeśli dotrwałaś/dotrwałeś do tego miejsca – serdecznie gratuluję cierpliwości i dziękuję za Twój czas, mam nadzieję, że ten artykuł był ciekawy.
Zapraszam Cię kolejnym razem!
Bardzo dziękuję Paniom z Regionalnego Centrum Krwiodawstwa i Krwiolecznictwa we Wrocławiu, za niezwykle wyczerpujące rozmowy oraz za konsultacje dotyczące merytorycznej strony informacji dotyczących transfuzji, zawartych w artykule.
Dziękuję też mojej córce za graficzne ujęcie tematu i wykonanie ilustracji <3
Wiedzę czerpałam również z:
https://www.gov.pl/web/nck/
https://www.rckik.wroclaw.pl/userfiles/files/Wytyczne_internet_aktywny_spis_treci(8).pdf#Wytyczne%20w%20zakresie%20leczenia%20krwia.indd%3A.17120
Konflikt serologiczny – co to jest, kiedy występuje
Dyskwalifikacje (przeciwwskazania)


